医療経済学の専門家で東京大学大学院特任教授の田倉智之氏による連載5回目。テーマは「訪日外国人の診療対応—診療価格と病院経営」。なお、本連載は、今回で最終回となる。
訪日外国人は、政策や景気に関わる議論において、大きな注目を集めている。その理由の一つとして、「収入」が挙げられる。すなわち、訪日外国人は我が国に経済的な恩恵をもたらすと考えられている。実際、COVID―19蔓延前の観光庁の2019年度調査[1]では、訪日外国人の旅行消費額は年間4兆8千億円となっていた。このインパクトについてピントこない読者もいらっしゃると思われるが、同時期の歯科診療医療費(国民医療費)の3兆150億円と比べると、我が国にとって大きな収入源であることを理解されるはずである。
本連載の第1 回において、国民皆保険制度の財政や医療イノベーションの活性は、実体経済の動向と関係が深いことに触れた。つまり、一見、臨床等とは関係がないように見える実体経済は、医療の発展においても重要な訳である。訪日外国人の観光収入も同様で、その一部はまわりまわって公費等として医療分野を支える財源にもなる。また、インバウンドの医療ツーリズム等は、病院経営に直接的な恩恵をもたらすと期待される。
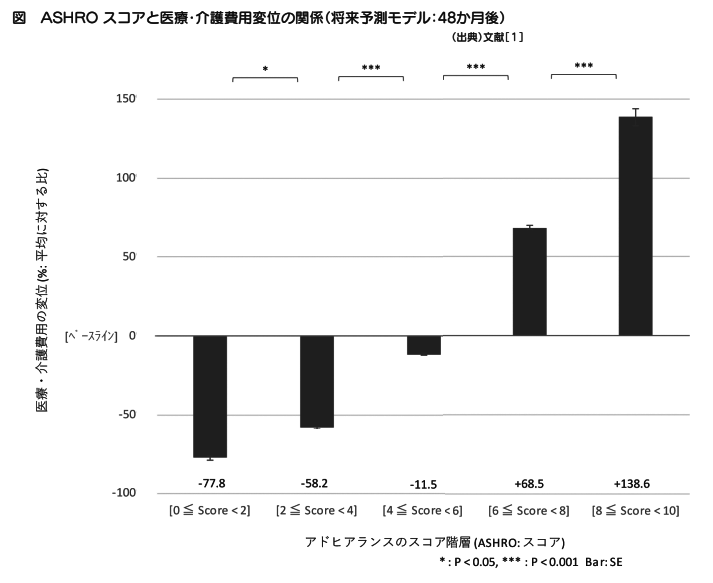
一方で、診療対応を中心にマイナス面も存在する。東京オリンピック・パラリンピックの開催を控えていた19年頃に、訪日外国人の診療負担や経済負担にまつわる臨床現場のトラブルが話題になっていたのをご記憶の方も多いと思われる。特に、自由診療に比較的なじみの薄い医科診療の請求において、未収金の発生や診療の赤字化が問題となっていた。それらを踏まえ、その対策で実施された政策事業の研究成果[2]から、診療価格と病院経営に関わる学際的な神髄を紹介する。まず診療価格の検討は、コスト(原価)を算定することが必須となり、間接費も含むすべての原価を1患者等へ集約する、原価計算を行うことが望まれる。ただし、このコストの単価は、稼働率(診療数)の影響を受ける点に注意が必要である[3]。
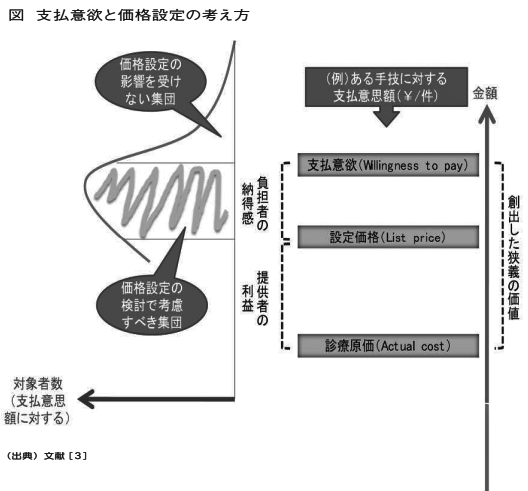
自由診療では、コストに相対する(車の両輪的な)要素として、患者の経済力が重要になる。この経済力は、診療介入による成果との関係を論じるため、支払意思額調査(WTP)で整理がなされる場合がある。この支払水準と原価水準のバランスが取れたところは、医療機関における収支均衡も実現し、医療者や患者(保険者)等の関係者全員にとって、納得感のある適正な診療価格となる訳である(下図参照)。利益率に対する関心も高まる病院経営の立場では、医療費原価を下げ、支払意思額を上げる努力が必要になる。そのためには、第3回のテーマでも解説をしたとおり、提供する診療やサービスの価値を伸ばし、それを患者や保険者に認識をさせることも重要になる。価値が大きいと分かれば、患者は自ずと集まり、支払水準も上昇することが期待される。ただし、その基盤となる診療成果の向上には、コストの増加もついてまわる。そこで通常は、診療価格をできるだけ最大化させることが理想になる。ただし、価格上昇に伴い、支払能力から患者数が減ることも予想される。そこで、診療成果を高めつつ診療価格を抑え、患者を多く集めて稼働率を上げる戦略が検討される。この選択肢は、再受診が多い疾患において効果的と言われているが、一見の患者である訪日外国人に対しても、日本のブランド向上の面で一定の意義があると解釈される。
ここまで、訪日外国人に対する自由診療について話題を提供してきたが、医の倫理等に立ち返れば、医療を経済力等で論じることに一定の懸念があるのも事実である。その点から、経済的な不公平性の影響を極力抑えた我が国の皆保険制度が、大変素晴らしいことに改めて気づかされる。ただし、この公的医療保険制度においても、先に挙げた戦略の概念は、DPC制度等へも一部導入されているようである。
田倉 智之(たくら・ともゆき):博士(医学)、修士(工学)東京大学 大学院医学系研究科 医療経済政策学講座 特任教授。1992年に北海道大学大学院工学研究科修了。東京大学医学部の研修を経て、2010年より大阪大学大学院医学系研究科 特任教授。2017年より現職。厚生労働省(中医協)費用対効果評価専門組織 委員長、内閣府 客員主任研究官、大阪大学医学部招聘教授、東邦大学医学部客員教授、日本循環器学会 Circulation Reports Associate Editor、日本心臓リハビリテーション学会 評議員など歴任
【文献】
[1] 訪日外国人消費動向調査の結果概要. 2020. 観光庁. [ 2 ] Tomoyuki Takura, et al. Int. J. Environ. Res. PublicHealth,18(11), 5837, 2021. [ 3 ] 訪日外国人の診療価格算定方法マニュアル.2020.厚生労働行政推進調査事業.